Описание
Рак яичников (РЯ) — одно из самых агрессивных онкологических заболеваний репродуктивной сферы лиц женского пола. В России примерно 10 женщин из ста тысяч каждый год заболевают этим недугом, что несколько меньше среднеевропейских показателей. Рак яичников в детском возрасте встречается крайне редко, но с возрастом наблюдается рост заболеваемости, а ее пик приходится на возрастную группу женщин, перешагнувших 70-летний рубеж. Данная форма рака отличается крайне пессимистическим прогнозом: с момента постановки диагноза в течение года умирает 30% заболевших, а в течение 5 лет из десяти человек умирает девять.
Причины
Причины рака яичников считаются до конца не установленными, но прослеживается его связь с воспалительными заболеваниями яичников любого характера. Не исключается и перерождение доброкачественных опухолей и кист яичников в злокачественные новообразования. Практически все злокачественные, наиболее агрессивные опухоли яичников, развиваются из их эпителиальных клеток.
Предрасположенность к раку яичников может передаваться по наследству: в семьях, члены которых болеют РЯ, для женщин I степени родства риск заболеть увеличивается в 10 раз. Женщины с такой наследственностью нуждаются в генетическом консультировании. Считается, что по наследству рак яичников передается мутированным геном BRCA1, картированным на длинном плече 17-й хромосомы.
Классификация рака яичников
Яичники состоят из многих типов клеток, каждая из которых может стать родоначальницей рака. Помимо того, опухоль может представлять собой переходные формы клеток и сочетание двух и более клеточных типов. По степени зрелости клетки опухоли могут быть высокодифференцированными, умеренно дифференцированными и низкодифференцированными.
Клеточный состав опухоли может изменяться в процессе ее роста, лечения, метастазирования. Сочетание всех этих факторов обусловливает колоссальное многообразие морфологической палитры рака и затрудняет его гистологическую идентификацию. Стадии рака яичников классифицируются по системе FIGO и TNM. В общих чертах, классификация выглядит так:
- стадия I: поражаются исключительно яичники;
- стадия II: опухоль прорастает в матку и соседние органы;
- стадия III: рак распространяется на брюшину и регионарные лимфоузлы;
- стадия IV: появляются метастазы опухоли в отдаленные органы.
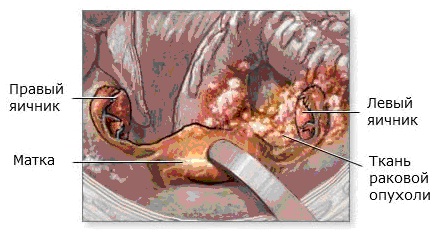 |
| Рак яичников |
Симптомы рака яичников
На своих ранних стадиях рак яичников не имеет характерной симптоматики и бывает случайной находкой во время вагинального или ректовагинального исследования. Симптомами ранних стадий РЯ могут быть:
- дискомфорт и боли различной интенсивности в надлобковой области;
- вздутие живота;
- раннее насыщение пищей;
- метеоризм;
- боли в поясничной области;
- маточные кровотечения.
На более поздних стадиях рака яичников появляются следующие симптомы:
- боли в области таза;
- анемизация;
- тошнота;
- анорексия;
- истощение;
- асцит;
- увеличение молочных желез;
- усиление роста волос на теле;
- учащенное мочеиспускание;
- задержка стула.
Диагностика
Своевременная диагностика рака яичников весьма проблематична ввиду нехарактерной симптоматики. Поэтому РЯ диагностируется на своих поздних стадиях, уже при вовлеченности в процесс органов брюшной полости, появления асцита и отдаленных метастазов. Вполне естественно, что рак яичников можно заподозрить в ходе гинекологического осмотра пациентки. Если это произошло, проводится комплекс диагностических мероприятий, который включает:
1. УЗИ органов малого таза. Рак яичника стадий IA и IB, на эхограмме представлен кистами с размытыми контурами, а при 1С и II стадии видны крупные разрастания с нарушенной целостностью кистозной капсулы, а в позадиматочном пространстве определяется асцитическая жидкость. В стадиях III и IV на эхограмме виден конгломерат неправильной формы с разрастаниями по периметру; асцитом, прорастанием опухоли в матку, метастазами в клетчатку дугласова пространства, большой сальник, регионарные лимфатические узлы, брюшину.
2. УЗИ печени. Используется с целью выявления метастазов рака яичника в печень, которые на эхограмме представлены одиночными или множественными узлами, с анэхогенным ободком по периметру, а их размеры в пределах от 0,5 до 10,0 см и более. В центральной части узлов видны некротические вкрапления.
3. Рентгенография грудной клетки. Проводится при предположении о метастазировании РЯ в легкие и плевру.
4. Рентгенологическое или эндоскопическое обследование ЖКТ. Проводится при соответствующей симптоматике для исключения рака желудка с вторичным поражением яичников, либо прорастания опухоли яичников в ректосигмоидный отдел толстой кишки.
5. Компьютерная томография органов брюшной полости. Используют, когда УЗИ по какой-либо причине не информативно. Опухоль яичников характеризуется нечеткими контурами, кистозно-солидным внутренним строением, наличием перегородок, часто двусторонней локализацией процесса, асцитом. С помощью КТ возможна и детекция поражения органов брюшной полости раковой инвазией.
6. Магнитно-резонансная томография. В отличие от КТ, и при меньшей лучевой нагрузке, можно получить большее количество изображений в разных проекциях, что дает возможность определить степень инвазии рака в близлежащие органы — прямую кишку, мочевой пузырь.
7. Детекция онкомаркера СА-125. При РЯ его уровень повышается, хотя в I стадии рака может оставаться нормальным. Содержание маркера целесообразнее определять для контроля течения заболевания: подъем показателя СА 125 от нуля, либо от базального уровня до 35 МЕ/мл, может быть самым ранним проявлением рецидива. У пациентов с концентрацией СА 125 менее половины базального уровня и ежемесячным приростом менее 1/5 от предыдущего значения, рецидива в ближайшие полгода не отмечают, а при полной ремиссии его уровень близок к нулевому значению.
8. Лапароцентез и/или пункция заднего свода влагалища. Данные процедуры проводятся при асците. Асцитическая жидкость центрифугируется, из осадка делаются мазки и подвергаются цитологическому исследованию. Наличие клеток аденокарциномы — маркер опухоли, но и ее отсутствие не исключает злокачественного роста.
9. Пункционная биопсия опухоли через задний свод влагалища или под контролем УЗИ. Назначается для забора материала с целью гистоморфологической верификации опухоли.
10. Лапароскопия и/или лапаротомия. Проводятся, если остаются сомнения после проведения всех рекомендованных способов обследования. В процессе манипуляций забирают материал для морфологической идентификации. Исключительно гистологически верифицированный диагноз является правомочным.
Лечение рака яичников
Приоритетная роль отводится оперативному лечению, именно с него и рекомендуется начинать. В ряде ситуаций, наряду с удалением опухоли, яичников и матки, прибегают к резекции лимфоузлов и органов брюшной полости, пораженных метастазами. Объем оперативного вмешательства, по возможности, максимален. Органосохранение возможно, но в каждом конкретном случае вопрос должен решаться строго индивидуально. В стадиях IA и IB после операции проводится адъювантная монохимиотерапия, а во II стадии — полихимиотерапия. В III–IV стадии применяют комплексное лечение, состоящее из операции и адъювантной химиотерапии, что позволяет зачастую затормозить онкопроцесс. Препаратами первой линии индукционной химиотерапии при II–IV стадии РЯ выступают препараты платины и комбинации на их основе, а вот группа препаратов второй линии весьма обширна, но эффективность их невелика. У детей операцию обязательно дополняют полихимиотерапией, а при распространенной дисгерминоме проводят облучение таза и брюшной полости по индивидуальному плану.
Прогноз рака яичников определяется возможностью радикального удаления опухоли, и в целом, его нельзя назвать оптимистичным. Ситуацию осложняет то, что в трети случаев ранних стадий РЯ уже имеется метастазирование в забрюшинные лимфоузлы. После проведения таким больным радикальных хирургических вмешательств, у каждой пятой происходит рецидив опухоли: в течение 5 лет выживаемость при I стадии светлоклеточного рака составляет 69%, серозного — 85%, муцинозного — 83%, эндометриоидного — 78%, недифференцированного — 55%.
Амбулаторное наблюдение за прооперированными по поводу рака яичников, осуществляется пожизненно: оно включает регулярные гинекологические осмотры, исследование крови на онкомаркер СА-125, при необходимости проводится рентгенологическое исследование, лабораторные анализы.
Специфической профилактики РЯ не проводится, однако следует регулярно проходить осмотр гинеколога, вовремя лечить заболевания яичников, следить за состоянием своей фертильности. Известно, что деторождение снижает риск возникновения РЯ.
Рекомендовано
- Консультация гинеколога.
- Консультация онкогинеколога.